
La seconda giornata della conferenza EACS in corso a Varsavia, inizia con una splendida lettura del dott. Molina, il “papà” della PrEP on demand usata da almeno il 50% degli utenti in PrEP.
Chi meglio di lui poteva impostare una lecture dal titolo “Going beyond HIV and STIs with PrEP and PEP” (Superare l’HIV e le malattie sessualmente trasmissibili con la PrEP e la PEP).
Solo questo incipit è già tutto in programma per il nostro Paese dove ancora c’è chi pensa che chi ha preso HIV è perché se l’è andato a cercare, che chi usa PrEP o PEP è uno che si espone volontariamente a rischi molteplici o si è già esposto ad essi, a seconda della strategia di prevenzione scelta.
Molina, sempre preciso nelle sue relazioni, ci mostra i dati dell’infezione globale del 2022 che danno 39 milioni di persone con HIV, 1,3 milioni di nuove diagnosi. Rispetto al decennio precedente si nota un calo del 32% nelle nuove diagnosi e del 52% nelle morti per AIDS. Ma nell’Europa Orientale e in Asia centrale le nuove diagnosi sono cresciute del 52%. È l’area dove HIV cresce più velocemente nel pianeta, con un’incidenza che supera il 30%. Qualcuno dal salotto di casa propria in Italia starà già pensando chi se ne frega, ma non è così che funziona questa epidemia. Le capitali dell’Est Europa sono a un’ora di volo e se non si affronta questa situazione assurda, in buona parte causata da frequenti atteggiamenti discriminatori, anche noi rischiamo una ripresa dell’infezione.
Molina chiarisce subito che, pur in assenza del vaccino, la prevenzione è possibile e cita gli elementi principali purtroppo iniziando con
- l’ABC (astinenza, fedeltà, condom); studi osservazionali descrivono un calo dei casi di HIV del 70-90% ma sulla reale possibilità di porre in essere questa strategia ci sono più dubbi che certezze;
- la circoncisione maschile è accreditata di circa il 60% di riduzione della trasmissione da donna a uomo, ma è molto legata alla tradizione/religione e comunque protegge i maschi ma non le femmine come molte attiviste hanno fatto notare in diverse conferenze internazionali;
- la strategia della riduzione del danno, in particolare fra gli IDU (Injection Drug Users), per esempio su aghi/siringhe. Efficace ma limitata a un solo gruppo esposto;
- i farmaci antiretrovirali che si sono dimostrati efficaci nella prevenzione materno-fetale; con la PEP (Profilassi Post Esposizione), con la TASP (trattamento come prevenzione, con la PrEP (Profilassi pre-esposizione).
Negli anni la PrEP si è dimostrata altamente efficace nel prevenire l’infezione negli uomini e nelle donne ed è uno strumento essenziale nella lotta contro HIV, questo scrive Molina… dovrebbe fare un giro di conferenze in Italia.
PrEP è presente ormai in tutte le linee guida, in quelle OMS dal 2015!! Le persone in PrEP in Europa e Asia Centrale sono oltre 200.000 e l’obiettivo di OMS è di arrivare a 500.000 entro il 2025.
Poi passa a descrivere gli studi scientifici a sostegno che vi risparmio anche perché ormai dovrebbero essere noti ai lettori di Plus.

Tuttavia la PrEP come la conosciamo oggi non è priva di problemi, i due principali sono l’aderenza terapeutica e la cosiddetta “retention in care” ossia il restare in PrEP. Sono ormai diversi gli studi che evidenziano problemi degli utenti ad assumere correttamente, in orario, la PrEP. Anche in Italia lo studio ITAPreP ha riscontrato questo problema così come gli studi della coorte Kaiser in USA, o gli stessi studi di Molina in Francia. I motivi sono diversi ma sicuramente lo stigma legato alla sua assunzione gioca ancora un ruolo importante.
Il farmaco Cabotegravir di ViiV usato come PrEP una volta ogni due mesi, potrebbe risolvere questo problema dell’aderenza. È un farmaco iniettivo studiato per il lento rilascio. EMA ne ha approvato da pochissimo la commercializzazione in UE. Per cui ora la palla è nel campo della ViiV e dei rapporti che vorrà tenere con AIFA (rimborsabilità, tempi – che non saranno brevi – ecc.). Stupisce sempre il fatto che in Francia è stato avviato lo studio “Prevenir – CABOPrEP che si propone di arruolare 322 MSM e di mettere a confronto l’attuale PrEP in pillole con quella iniettiva.
Non capirò mai perché in Italia questi studi non vengono né fatti né avallati se richiesti. Da un lato siamo spesso così provinciali da guardare con supponenza gli studi degli altri, dall’altro poco propensi a farne in Italia a meno che non ci sia un primario che decida in tal senso. Secondo me questo è uno dei motivi che ci fanno spesso arrivare ultimi nel porre in essere strategie di prevenzione vincenti. Sembra quasi che si pensi che se qualcuno si contagia, pazienza… alla peggio sono froci (?).
Fra l’altro sul Cab come PrEP non sappiamo proprio tutto e abbiamo risolto tutto, studi sono ancora necessari:
quanto è onerosa l’iniezione – che oltretutto deve essere fatta da personale sanitario – prevista ogni 2 mesi, non c’è ancora chiarezza sui tempi di protezione e della cosiddetta “forgiveness”, le eventuali reazioni nel sito delle iniezioni, il costo del farmaco e l’implementazione.

Sul tema della prevenzione la Francia è un Paese da ammirare perché la PrEP è gratis dal 2016 (in Italia dal 2023 e non ancora disponibile ovunque), i condom sono sovvenzionati dal 2018, la PrEP può essere prescritta anche dal medico generico dal 2021.
Tuttavia la PrEP è ancora poco usata in Francia e buona parte delle nuove infezioni si registrano fra persone non in PrEP per lo più per paura degli effetti collaterali, per un basso livello di percezione del rischio, perché non gli è mai stata offerta, ma c’è anche chi aveva timore di essere giudicato.
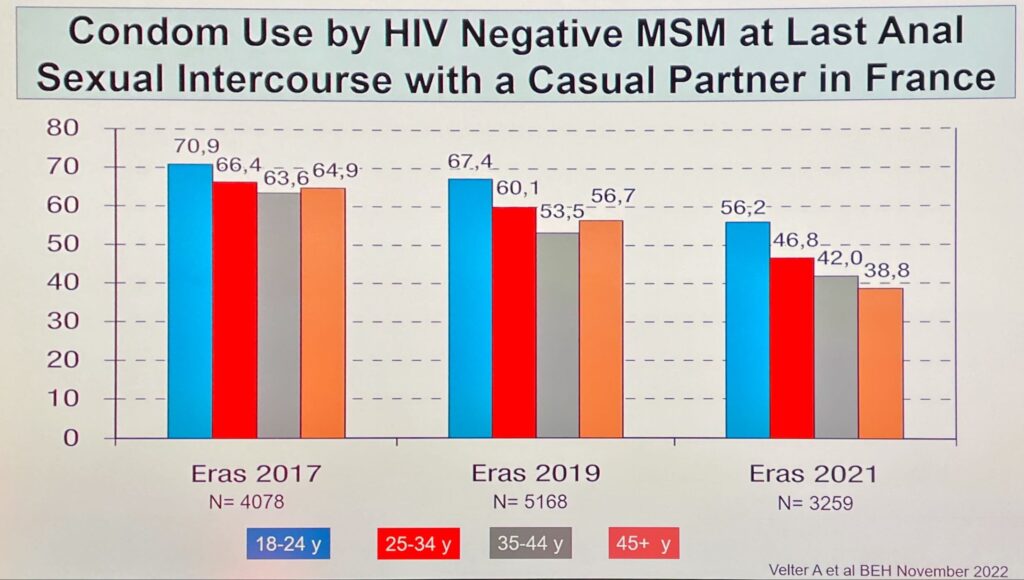
Detto questo è anche chiaro che l’elefante nella stanza è il condom: il 71% degli MSM HIV negativi sotto i 24 anni non lo usa nei rapporti anali in Francia e, ovviamente, se il condom non viene usato non funziona. Va da sé che questa strategia non è efficace almeno non come è stata portata avanti fin qui in Francia… figuriamoci da noi dove i condom si pagano, e pure cari. Ma da noi non si fanno questo tipo di studi per cui il problema è già risolto.
Molina segnala anche l’incremento in Francia, ma possiamo dire lo stesso anche da noi, delle infezioni a trasmissione sessuale (IST) fra le persone in PrEP, in particolare fra coloro che hanno molti partner e non usano/usano in parte il condom. Caratteristiche confermate dagli studi portati avanti da Molina dove è emerso che il 39% dei partecipanti producevano l’89% dei casi in IST.
Da qui gli studi sull’uso dell’antibiotico doxiciclina come PEP (200 mg max dopo 72 ore dal rapporto), ovviamente con visite e controlli.
In effetti stiamo parlando di persone che, verosimilmente, avrebbero preso il farmaco perché hanno frequenti diagnosi di IST. Tanto vale che lo assumano come PEP sia pur in casi particolari. Gli studi hanno dato ragione a Molina infatti la riduzione dei contati è evidente soprattutto per clamidia.
Le linee guida internazionali (IAS 2022, EACS 2023) sono possibiliste per gli MSM da valutare caso per caso perché il rischio di resistenze non è ancora stato sufficientemente studiato e non sarebbe corretto essere troppo di manica larga.
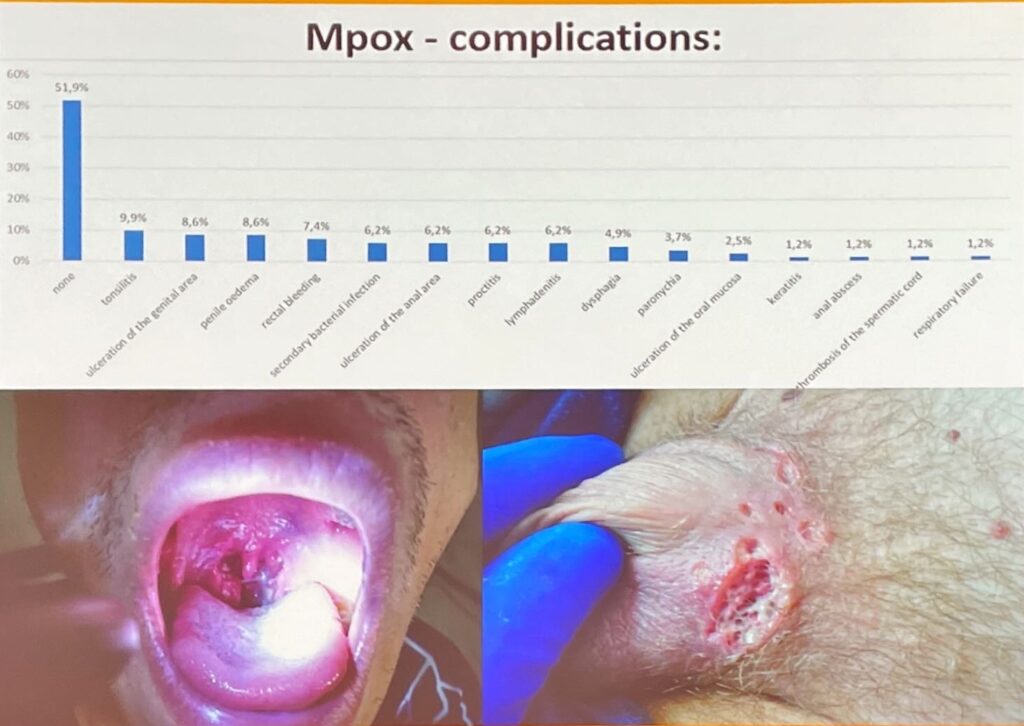
Ho partecipato a una sessione relativa al Monkeypox per capire se possiamo mettere la parola fine almeno su questa epidemia. Pare che sia meglio stare ancora attenti.
Mi ha tuttavia fatto piacere ascoltare le belle relazioni di Nicolò Girometti, un ex specializzando del S. Orsola di Bologna che ora lavora al Chelsey and Westmister Hospital e a 56 Dean Street a Londra. Non serve che dica altro!

Pressoché tutti i dati presentati, ormai un po’ datati, evidenziano che la fase acuta dell’epidemia è sicuramente superata, che le persone con HIV con meno di 350 CD4 hanno subito le situazioni peggiori mentre quelli con una situazione immunitaria migliore non hanno avuto particolari problemi, in caso di contagio hanno risolto come tutte le persone senza HIV; sicuramente l’epidemia ha riguardato in maggioranze MSM per vari motivi (di cui abbiamo già scritto in precedenti report), sicuramente è importante tenere alta la guardia perché qua e la ancora qualche caso viene rilevato. Per cui tutti i ricercatori insistono perché il vaccino venga effettuato da tutti gli MSM, in particolare chi vive con HIV, appunto per evitare eventuali “ritorni di fiamma”. Del resto il vaccino è la prevenzione per eccellenza, non ha senso attendere che l’infezione si ripresenti in massa.
Sandro Mattioli
Plus aps




